HERPES ZOSTER
Dott. Luciano Schiazza
Specialista in Dermatologia e Venereologia
Specialista in Leprologia e Dermatologia Tropicale
c/o InMedica - Centro Medico Polispecialistico
Largo XII Ottobre 62
16121 Genova
cell 335.655.97.70 - studio 010 5701818
www.lucianoschiazza.it
CHE COSA E’
E’ una malattia cutaneo-nervosa, a decorso acuto, localmente circoscritta, provocata dalla recrudescenza del virus della varicella-zoster (VZV), acquisito durante l’infanzia (varicella), rimasto latente in uno o più gangli sensitivi delle radici dorsali del midollo spinale e/o dei nervi cranici per un periodo di tempo solitamente prolungato (solitamente decenni), senza replicarsi né dare alcun segno o sintomo della sua presenza.
Si caratterizza per una eruzione eritemato-vescicolosa unilaterale e da una sindrome dolorosa localizzate a livello di un dermatomero. Per questo motivo viene talvolta definita “la varicella di un singolo dermatomero”.
Scientificamente si definisce “ganglioradicolite posteriore acuta”.
Il nome zoster deriva dalla parola greca antica ζωστηρ (zostér) che indicava la cintura utilizzata per tenere ferma la corazza.
Il nome popolare “fuoco di S. Antonio” esprime uno dei caratteri più fastidiosi del dolore che accompagna l’herpes zoster: “…è come se la pelle fosse a contatto con il fuoco”. Sant’Antonio e il fuoco hanno un legame che li accomuna nelle immagini e nelle raffigurazioni. La fiamma indicherebbe la sua vittoria sul fuoco, sul peccato ed esprimerebbe la sua protezione sul focolare domestico: Sant’Antonio è il signore del fuoco. Legandosi a questa immagine, le vecchie credenze popolari indicherebbero l’herpes zoster come la malattia che il santo invia ai peccatori per punizione e che solo la sua intercessione permetterebbe di guarire.
Dopo la varicella, il VZV si rifugia nei gangli nervosi sensitivi delle radici dorsali, in stato di latenza. Per un meccanismo di scatenamento sconosciuto, che presumibilmente determina un declino o una incapacità del sistema immunitario (immunità di tipo cellulo-mediata), si ha una riattivazione del VZV che così può diffondersi nel ganglio sensitivo e lungo le terminazioni nervose periferiche sensitive (direzione centrifuga), fino a raggiungere la cute dove viene liberato attorno alle terminazioni nervose, dando luogo ad un’eruzione di tipo vescicolare a distribuzione metamerica, simile a quella della varicella primaria. L’infezione interessa i gangli e le cellule satelliti della regione affetta.
Nelle persone immunocompetenti l’herpes zoster è solitamente confinato ad un solo dermatomero. La disseminazione cutanea o viscerale dell’herpes zoster è rara nei soggetti immunocompetenti.
L’herpes zoster è quasi sempre associato ad una caratteristica sindrome dolorosa. Il nervo infetto, infiammato è infatti la fonte del dolore acuto e cronico proprio della malattia.
Il dolore associato allo zoster può essere diviso in tre segmenti:
Il dolore prodromico che precede anche di parecchi giorni l’eruzione cutanea, può essere talmente intenso da essere erroneamente confuso, a seconda del dermatomero interessato, per sintomo
-
di un infarto del miocardio
-
di una angina pectoris
-
di una pleurite
-
di una appendicite
-
di un addome acuto
-
di una cisti ovarica
-
di una gravidanza extrauterina
-
di un’ernia discale
-
di una tromboflebite
-
di un’ulcera duodenale
-
di una colecistite
-
di una colica biliare
-
di una colica renale
-
di una pleurite
-
di un glaucoma
Il dolore acuto che è presente durante tutto il periodo della fase vescicolare.
Il dolore cronico che può durare mesi o anni dopo la scomparsa delle lesioni cutanee.
EPIDEMIOLOGIA
L’Herpes zoster è una malattia frequente. Diversamente dalla varicella che si verifica più spesso durante gli ultimi mesi dell’inverno e quelli della primavera con un picco a marzo, l’herpes zoster compare in modo inaspettato durante tutto l’anno, senza un andamento epidemico, senza variazioni stagionali o annuali.
Insorgendo in soggetti che hanno avuto la varicella, la diffusione dello zoster è maggiore dove la popolazione immunizzata per il virus è più ampia.
Non esiste alcun fattore predisponente razziale o di sesso.
La sua incidenza è influenzata dall’età del soggetto e dalla presenza di immunosoppressione. Si stima che colpisca il 15-20% della popolazione generale, con una incidenza che aumenta al crescere dell’età. L’incidenza per anno nella popolazione generale è di 1.5-3 casi per 1000 persone, ma si passa da 2.5 casi/1000 persone/anno nella fascia d’età tra i 20 e 50 anni agli oltre 10 casi/1000 persone/anno nella popolazione al di sopra degli 80 anni.
Al di sotto dei 10 anni il rapporto è di 0.74 casi/1000 persone/anno.
Si è riscontrato che il 4-5% dei pazienti con herpes zoster va incontro ad un secondo episodio nel corso della vita; più di due episodi di zoster nell’arco della vita di persone immunocompetenti sono una eccezione (inferiore all’1%).
La malattia è quindi tipica dell’anziano e sembra che la senescenza del sistema immunitario, con un calo dell’immunità cellulo-mediata, sia la causa principale di riattivazione del VZV.
Uomini e donne appaiono colpiti con eguale frequenza. Oltre agli anziani appaiono a maggior rischio di sviluppare l’herpes zoster tutti i soggetti che presentano una riduzione dell’immunità cellulo-mediata (congenita, iatrogena, infettiva, neoplastica, da dipendenza da droghe o alcool), ossia
-
i soggetti HIV positivi con CD4 bassi,
-
i pazienti trapiantati d’organo o di midollo osseo in terapia immunosoppressiva,
-
i pazienti affetti da tumori solidi, dal linfoma di Hodgkin e da altre patologie dell’apparato emolinfopoietico che necessitano di chemioterapia o di radioterapia,
-
i pazienti in terapia corticosteroidea sistemica per lunghi periodi.
L’herpes zoster può essere il primo segno di infezione da HIV e quindi soggetti giovani, specie se l’eruzione cutanea è clinicamente atipica, che non presentano fattori predisponenti all’insorgenza dello zoster ma che hanno indicativi fattori di rischio (promiscuità sessuale, rapporti non protetti, uso di sostanze stupefacenti), dovrebbero effettuare i test sierologici per evidenziare una eventuale infezione da HIV.
Infatti l’herpes zoster fa parte di quei criteri (criteri della categoria B) che indicano in un soggetto HIV positivo l’inizio di una immunodepressione avanzata; inoltre l’herpes zoster occupa il quarto posto fra le dermatosi più comuni nei pazienti HIV positivi.
Naturalmente uno zoster che appare in un soggetto in apparenti buone condizioni di salute non deve automaticamente far sospettare né la possibilità di infezione da HIV né essere la spia si una patologia paraneoplastica.
PATOGENESI
Risale al 1892 la prima intuizione sulla comune eziologia varicella-herpes zoster: un pediatra rumeno infatti osservò come alcuni bambini si ammalavano di varicella dopo essere stati a contatto con adulti che presentavano lo zoster.
Fu solo però 73 anni dopo che si ipotizzò che l’herpes zoster fosse la conseguenza della riattivazione del VZV contratto durante l’infanzia con la varicella.
Quindi la varicella rappresenta la manifestazione clinica primaria dell’infezione da VZV, caratterizzata da lesioni cutanee generalizzate. L’herpes zoster la manifestazione clinica secondaria, confinata nei limiti di un dermatomero cutaneo, dovuta alla riattivazione del virus presente nel soggetto infetto.
Il periodo di latenza (ossia persistenza del DNA del virus all’interno del soggetto, in assenza di replicazione) tra le due malattie è quasi sempre di moltissimi anni
L’herpes zoster si manifesta con altissima frequenza in quei dermatomeri in cui l’eruzione della varicella raggiunge la maggiore densità e intensità, presumibilmente poiché queste aree cutanee trasmettono maggiori quantità di virus al corrispondente ganglio sensoriale, così stabilendo una infezione latente in un maggior numero di neuroni sensoriali.
Solitamente il virus ha dei periodi di riattivazione, ma non viene percepito nulla. Questo perché le piccole quantità di virus sono immediatamente neutralizzate dagli anticorpi circolanti o distrutte dalla risposta dell’immunità cellulare prima che siano infettate altre cellule e che la loro moltiplicazione sia sufficiente a causare un danno percettibile, in un equilibrio dinamico fra la virulenza del virus e le difese dell’ospite.
Queste piccole quantità di virus rilasciate nella circolazione sanguigna duranti tali fasi stimolano la risposta anticorpale, innalzando così i livelli di resistenza dell’ospite.
Una medesima stimolazione si crea quando un soggetto che ha già fatto la varicella, viene a contatto con un paziente affetto da varicella: le particelle virali che vengono emesse per via aerea da quest’ultimo possono stimolare la risposta difensiva del primo.
Quando però le difese dell’ospite scendono al di sotto di un livello critico come conseguenza di fattori fisiologici (senilità con conseguente immunosenescenza), patologici (malattie del sistema immunitario) oppure farmacologici (terapie immunosoppressive), il virus riattivato non viene contrastato a lungo e pertanto il riesce a moltiplicarsi e diffondersi dentro al ganglio, causando necrosi e intensa infiammazione, da cui l’intensa nevralgia. La diffusione antidromica lungo il nervo sensoriale, provoca a sua volta neurite e il rilascio del virus attorno alle terminazioni nervose sensoriali cutanee dove si produce la caratteristica eruzione
L’herpes zoster in soggetti in buona salute, immunocompetenti, ha una buona prognosi poiché il sistema immunitario riesce rapidamente a contrastare, in maniera specifica, la riattivazione virale, pur non avendo potuto impedire lo stato di malattia.
ASPETTI CLINICI
La caratteristica distintiva dell’herpes zoster è la localizzazione dell’eruzione:
-
monolaterale (praticamente sempre);
-
con netta interruzione sulla linea mediana;
-
limitata (di solito) all’area di cute corrispondente al territorio di uno o più nervi sensitivi.
I singoli gangli sensoriali non sono interessati a caso: l’herpes zoster si manifesta con grandissima frequenza in quelle aree cutanee in cui l’eruzione della varicella era stata più abbondante.
Localizzazioni:
-
Il 45-55% delle eruzioni interessano il tronco, nella cosiddetta forma intercostale (dermatomeri compresi tra T3 e L2),
-
il 20-28% il volto,
-
il 15-19% la regione lombare,
-
il 12-15% la regione cervicale,
-
il 2-5% la regione sacrale.
- Zoster intercostale
E’ la forma più comune e più facilmente riconoscibile per le sue caratteristiche cliniche.
L’eruzione cutanea, soprattutto nei pazienti anziani, è preceduta da una fase prodromica, della durata di 2-5 giorni.
Durante questa fase il paziente può avvertire, a livello del dermatomero interessato, una varietà di sensazioni:
-
un’alterazione della sensibilità tattile (parestesia), talora percepita come un formicolio fastidioso o pizzicore (disestesia);
-
una accentuazione disturbante della sensibilità (iperestesia);
-
un prurito insopportabile;
-
un dolore sordo, intenso;
-
un dolore trafittivo, come una punta di coltello;
-
una sensazione di calore associata a dolore urente;
-
un dolore improvviso, a scarica elettrica, talora evocato dal toccamento (allodinia).
Nonostante l’herpes zoster sia limitato ad un’area circoscritta del corpo, nel 5% dei casi si può associare una compromissione dello stato generale del paziente con:
-
cefalea,
-
astenia,
-
malessere generale,
-
febbre.
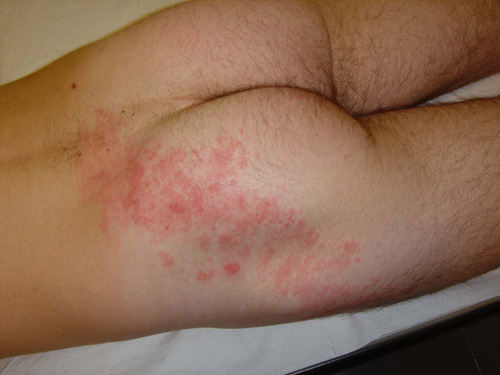
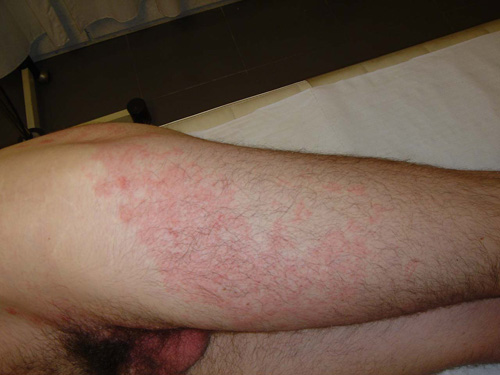
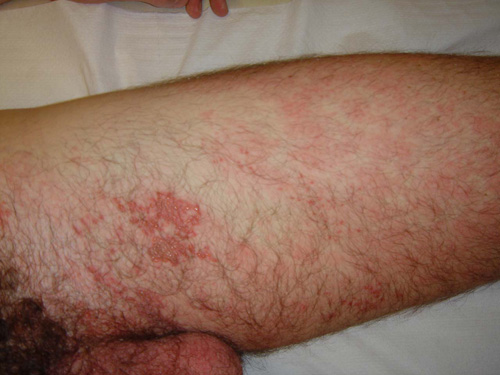
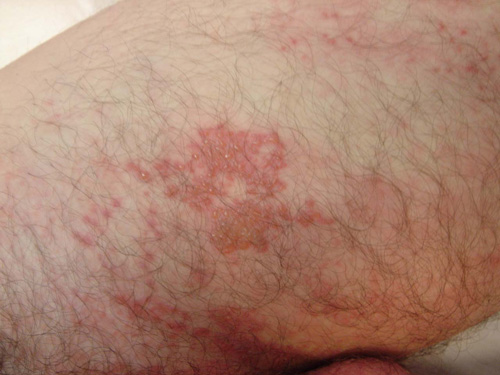
Dopo questa fase appare l’eruzione cutanea. E’ tipica nella sua disposizione unilaterale a fascia longitudinale, a seguire, pur in maniera meno obliqua, uno o più spazi intercostali. Essa tende ad interrompersi sulla linea mediana sia anteriormente sia posteriormente, in maniera più o meno netta.
L’eruzione è costituita da maculo-papule su base eritematosa che rapidamente, nel giro di 12-24 ore, diventano vescicole dal contenuto limpido, identiche a quelle della varicella, però (diversamente dalla varicella in cui esse sono separate le une dalle altre) raggruppate a grappolo. Nuove vescicole possono apparire nei primi 2 giorni, ad intervalli successivi, con la possibilità di osservare elementi in diversa fase di evoluzione.
Nel giro di 2-3 giorni il contenuto delle vescicole diventa torbido e si trasformano in pustole le quali entro una settimana si seccano e vengono sostituite, dal 10° al 12° giorno, da piccole croste che poi cadono in 2-3 settimane (quindi 3-4 settimane dalla comparsa delle vescicole) per lasciare delle zone di ipo- e di iper-pigmentazione. Talvolta si osservano anche esiti cicatriziali.
La manifestazione è tipicamente monolaterale ed è limitata ad 1-3 dermatomeri adiacenti. Il contemporaneo coinvolgimento di dermatomeri distanti tra loro non avviene praticamente mai nel soggetto immunocompetente, mentre è possibile nel soggetto immunocompromesso. Bisogna tuttavia segnalare che è considerata normale la presenza di alcune lesioni cutanee a distanza dalla sede principale dell’eruzione.
Il dolore è d’intensità variabile, minimo soprattutto nei giovani, oppure intenso, folgorante, al punto di impedire il sonno (fuoco di S. Antonio). Disturbi vasomotori possono associarsi ad una riduzione della sudorazione. Nel territorio dell’eruzione possono essere presenti zone di ipo o anestesia.
L’eruzione può accompagnarsi od essere preceduta da adenopatia regionale, dolente.
Lo zoster guarisce in 3-4 settimane conferendo una immunità ma non si possono escludere delle recidive, soprattutto nei soggetti HIV positivi. La scomparsa delle croste può accompagnarsi o meno alla scomparsa del dolore, poiché l’aspetto cutaneo e quello neurologico sono fenomeni indipendenti. In effetti il problema maggiore dello zoster sono i dolori che possono seguire e mantenersi dopo l’eruzione cutanea: sarebbero presenti nel 25-50% dei pazienti con più di 50 anni, con un massimo di rischio dopo i 70 anni. Questo dolore può essere molto invalidante.
Altre forme: tutti i dermatomeri possono essere interessati, con aspetti che variano a seconda dell’area interessata.
-
Zoster cervicale.
-
Zoster lombo-inguinale
-
Zoster lombo-femorale
-
Zoster dei segmenti sacrali
-
Zoster dei nervi cranici (il più grave, lo zoster oftalmico)
-
Zoster del ganglio genicolato: sindrome di Ramsay-Hunt.
-
Zoster senza eruzione< (zoster sine herpete), detto anche herpes zoster di Sicari.
E’ una forma particolare in cui
-
si ha la riattivazione del VZV,
-
è presente la sintomatologia neurologica
-
manca l’eruzione cutanea.
Lo zoster sine herpete può essere confuso, a seconda della localizzazione del dolore, con un infarto del miocardio, un’embolia polmonare, una colecistite, una appendicite, una colica renale. Lo zoster sine herpete può manifestarsi anche come paralisi acuta periferica faciale, facendo ritenere che alcuni casi di paralisi di Bell altro non siano che una sindrome di Ramsay-Hunt senza rash cutaneo. E’ peraltro possibile il coinvolgimento di altri nervi cranici.
La diagnosi dello zoster sine herpete è alquanto difficile e può avvalersi sia della valutazione della risposta anticorpale anti-VZV sia della Polymerase Chain Reaction (PCR) per la ricerca del DNA virale nella saliva dei pazienti.
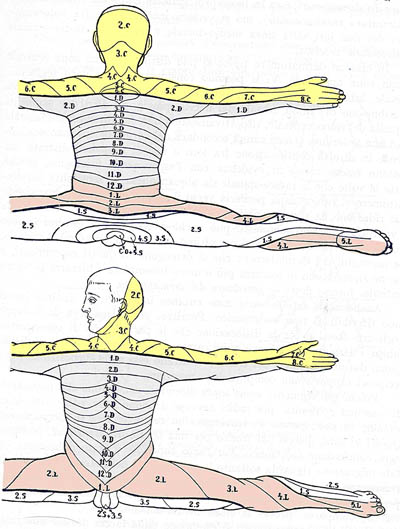
DERMATOMERI
In giallo: quelli corrispondenti alle radici cervicali
In grigio: quelli corrispondenti alle radici toraciche o dorsali
In rosa: quelli corrispondenti alle radici lombari
In bianco: quelli corrispondenti alle radici sacrali, S, e coccigea Co
HERPES ZOSTER OFTALMICO
Il coinvolgimento oftalmico rappresenta la seconda localizzazione dello zoster, come frequenza, dopo il coinvolgimento dei dermatomeri toracici ed è il nervo cranico più frequentemente coinvolto. Avviene nel 10-25% dei casi di zoster ed è dovuta a riattivazione del VZV latente del ganglio del Gasser del trigemino
L’interessamento della prima branca del trigemino provoca lesioni alla fronte ed alle palpebre: Vi è spesso edema palpebrale e le lesioni tendono ad essere molto dolorose ed emorragiche. E’ normalmente presente una linfoadenopatia preauricolare: nei pazienti in cui è coinvolta la punta del naso (attraverso la branca naso-ciliare) si può avere coinvolgimento oculare.
Sequele anatomiche o funzionali avvengono nel 10-15% dei pazienti con zoster oftalmico. Il coinvolgimento della porzione nasociliare (ramo oftalmico di Willis) del nervo ottico sembra correlato ad una maggiore incidenza di complicanze
Le forme più severe di necrosi acuta della retina possono portare, nonostante una adeguata e tempestiva terapia antivirale, al distacco della retina. La necrosi retinica acuta può manifestarsi sia nei pazienti immunocompetenti sia in quelli immunocompromessi ed è bilaterale in circa la metà dei casi.
HERPES ZOSTER OTICUS
L’interessamento dei nervi faciale ed acustico può provocare la sindrome di Ramsay-Hunt.
L’eruzione eritemato-vescicolosa si localizza all’orecchio esterno o al cavo orale e si associa ad otalgia ed a paralisi periferica del nervo faciale con possibile ipo-ageusia nei due terzi anteriori della lingua. Sono molto frequenti, in tale sindrome, anche altri segni e sintomi, quali tinniti, sordità, nausea, vomito, vertigini e nistagmo, riduzione del gusto e dell’udito. Confrontata con la paralisi di Bell (paralisi del facciale in assenza di eruzione cutanea), la sindrome di Ramsay-Hunt presenta una paralisi più severa ed una maggiore incidenza di sequele.
HERPES ZOSTER IN ETA’ PEDIATRICA
E’ una evenienza rara, la cui incidenza annuale varia da 0.74/1000, in soggetti di età compresa tra 0 e 9 anni, a 1.38/1000 tra i 10 e 19 anni. L’herpes zoster neonatale o dei primi mesi di vita si ritiene espressione di una infezione intrauterina da virus varicella-zoster, trasmessa dalla madre al feto nell’ultimo trimestre di gravidanza e scatenata dall’incapacità del sistema immunitario del neonato a mantenere in uno stato di latenza il virus.
L’herpes zoster che compare entro la prima decade di vita sembra essere dovuto ad una infezione da VZV contratta entro i primi 2 mesi di vita, mentre quello che compare entro la seconda decade è ritenuto conseguente ad una infezione contratta tra il II ed il XII mese.
Tra i fattori di rischio per l’herpes zoster pediatrico vanno annoverati, oltre ad una infezione precoce da VZV (entro I anno), l’esecuzione della varicella entro il XII mese, il cui rischio relativo è stimato tra 2.8 e 20.9. Anche gli stati di immunodeficienza indotti da HIV o secondari a neoplasie emo-linfoproliferative o alla pratica di trattamenti radiochemioterapici costituiscono, al pari dell’adulto, importanti fattori predisponenti.
Le manifestazioni cliniche dell’herpes zoster pediatrico sono di norma più attenuate rispetto allo zoster dell’adulto, ed appaiono caratterizzate dalla comparsa di lesioni vescicolose monomorfe, simili alla varicella, a contenuto sieroso, per lo più in assenza di sintomatologia dolorosa.
La sintomatologia dell’infezione nella forma infantile, qualora presente, è principalmente rappresentata da prurito e da dolore di lieve entità. Manifestazioni sistemiche quali febbre, cefalea e linfoadenopatia regionale sono comuni, mentre di eccezionale riscontro è la nevralgia posterpetica.
Nella maggioranza dei casi l’herpes zoster pediatrico ha un decorso clinico benigno, più veloce rispetto all’età adulta, con una durata variabile da 1 a 3 settimane. Qualora il decorso morboso dovesse prolungarsi oltre tale limite è doveroso escludere una possibile immunodeficienza, compresa quella secondaria ad una infezione da HIV.
La terapia dell’herpes zoster in età pediatrica non è pienamente standardizzata poiché, in considerazione del decorso generalmente benigno e della più breve durata di tale affezione in età pediatrica, taluni ritengono il trattamento nei bambini immunocompetenti “facoltativo”.
Tuttavia, poiché la terapia è generalmente ben tollerata nei bambini immunocompetenti ed è ben documentato il suo ruolo di indurre una riduzione della carica virale ed una più rapida risoluzione del quadro morboso, il ricorso a tale terapia può trovare giustificazione in ogni forma di zoster (obbligatoria e necessaria nelle forme ad interessamento cefalico)
-
sia nel tentativo di abbreviarne il decorso,
-
sia per favorire la regressione della sintomatologia dolorosa, la quale, anche se più modesta rispetto all’adulto, è non di rado presente creando disagio ai piccoli pazienti,
-
sia per evitare l’insorgenza di complicanze, di possibile riscontro, seppur raramente, anche in bambini sani.
NEVRALGIA POSTERPETICA
Si definisce nevralgia posterpetica (PHN) la persistenza o la riemergenza del dolore nevralgico a carico della zona interessata 1- 6 mesi dopo la caduta delle croste delle lesioni cutanee.
Pressoché tutti i pazienti provano dolore in associazione con le manifestazioni acute dell’herpes zoster (neurite erpetica); in metà dei casi nell’arco di due mesi, il dolore è soggetto a risoluzione spontanea. Nel 20-30% dei pazienti colpiti invece il quadro doloroso persiste.
L’essenza di una PHN conclamata è la cronicità del dolore e la sua frequente resistenza alla terapia.
Può verificarsi in continuità con la malattia o presentarsi dopo un periodo di apparente completa risoluzione clinica e soggettiva dello zoster.
L’incidenza, la severità e la durata del dolore aumentano con l’età. Nessuna relazione invece con il grado di competenza immunitaria. Pochi bambini hanno infatti la (PHN), mentre
-
sopra i 55 anni, il 27%
-
sopra i 60 anni, il 47%
-
sopra i 70 anni, il 73% di adulti non trattati sviluppano PHN.
Un dolore che dura più di un anno è stato riportato nel
-
4%, sotto i 20
-
22% sopra i 55
-
48% a 70 anni di età.
La durata del dolore cronico è maggiore
-
nei pazienti con dolori prodromici,
-
in pazienti di età superiore ai 60 anni,
-
in pazienti con dolore acutissimo nei primi tre giorni del rash.
-
Il rischio di PHN è maggiore nei pazienti con zoster oftalmico e maggiore nelle donne rispetto agli uomini.
Il dolore può essere di due tipi:
-
continuo, urente o trafittivo,
-
acuto, parossistico, di tipo lancinante.
Può manifestarsi contemporaneamente ed essere esacerbato da stimoli cutanei molto lievi, anche semplicemente dal contatto dei vestiti con la cute.
I pazienti descrivono in modo vario il loro disturbo:
-
una costante sensazione dolorosa, profonda, terebrante od urente;
-
un dolore tagliente o straziante;
-
un dolore pulsante;
-
un dolore a colpo di pugnale;
-
un dolore spontaneo, ricorrente, nevralgico, a tipo di fucilata o di shock elettrico;
-
una sensazione superficiale, acuta, con irradiazione, urente, dolorosa e disestesica o pruriginosa, suscitata anche da stimoli blandi, normalmente non dolorosi, quale la più lieve pressione sulla pelle (allodinia), nonché il tocco leggero dell’indossare gli indumenti;
-
un dolore continuo con intensità fluttuante o parossistico.
COMPLICAZIONI
Le complicanze più frequenti sono quelle neurologiche. La più importante e temuta e la nevralgia posterpetica.
Altre complicanze invece sono:
-
la mielite: dovuta ad invasione virale diretta del midollo osseo;
-
una encefalite diffusa: evenienza non rarissima, si presenta con letargia acuta o subacuta o con uno stato confusionale. Fortunatamente la maggior parte dei pazienti, anche nelle forme gravi, recupera completamente.
-
una encefalite focale: >si può manifestare a notevole distanza di tempo dall’eruzione cutanea.
-
una vasculite cerebrale: la più frequente delle possibili gravi complicanze post-zosteriane a carico del sistema nervoso centrale. Si manifesta con un ictus con emiplegia controlaterale.
-
paralisi di nervi cranici o periferici.
-
emiparesi controlaterale ritardata: può colpire sia soggetti immunocompetenti che soggetti immunocompromessi e si manifesta con mal di testa ed emiplegia a distanza di alcune settimane (7 in media) da un episodio di herpes zoster oftalmico. La patogenesi sembra correlata all’invasione da parte del VZV delle arterie cerebrali, attraverso le branche nervose del trigemino. La prognosi è severa, con mortalità elevata e rischio di sequele neurologiche permanenti nei pazienti sopravvissuti.
Frequenti sono anche le complicanze non neurologiche, tra cui ricordiamo:
-
sovrainfezione batterica delle lesioni, con frequenti esiti cicatriziali.
-
disseminazione cutanea: con tale nome di definisce la presenza di 20 o più lesioni cutanee in dermatomeri differenti da quello primariamente interessato; si stima colpisca tra il 6 e il 26 % dei pazienti immunocompromessi.
-
interessamento degli organi interni: Alcune localizzazioni dello zoster possono associarsi a manifestazioni viscerali: polmonite, miocardite, esofagite, enterocolite, pancreatite, ulcerazione gastrica. Tutti gli organi interni quindi possono essere colpiti, ma più frequenti sono le polmoniti e le epatiti da VZV; l’interessamento viscerale si stima avvenga in circa il 10 % dei casi di herpes zoster disseminato nel paziente immunocompromesso.
Complicanze oculari in corso di zoster oftalmico: sono molto frequenti e possono mettere a repentaglio la vista del paziente;
Le sequele sono più importanti e frequenti man mano che cresce l’età.
TERAPIA
Gli obiettivi della terapia antivirale sono:
-
diminuire la replicazione virale,
-
limitare l’estensione dell’eruzione cutanea,
-
attenuarne la gravità,
-
ridurne la durata,
-
evitare la diffusione dell’infezione ad altre parti del sistema nervoso,
-
prevenire la nevralgia posterpetica.
Lo zoster nel soggetto giovane con una immunità normale è una affezione benigna e potrebbe non giustificare un trattamento antivirale.
Nel soggetto d’età si pone il problema del trattamento preventivo del dolore postzosteriano.
Premessa doverosa è che i risultati del trattamento saranno migliori se questo è iniziato al più presto, entro 72 ore dalla comparsa delle prime lesioni cutanee.
Il trattamento si basa su farmaci antivirali (per interrompere la replicazione virale) e su corticosteroidi (per modificare la risposta infiammatoria locale). L’utilità di questi ultimi però è dubbia.
DIAGNOSI DIFFERENZIALE
Numerose le patologie che possono entrare in diagnosi differenziale:
-
esantemi virali
-
punture di insetto
-
eritema multiforme
-
orticaria papulosa
-
eruzioni da farmaci
-
dermatite erpetiforme
-
dermatite da contatto
-
bruciature
-
reazioni ad artropodi
-
infezioni batteriche localizzate
-
infezioni da HSV a distribuzione metamerica.
ESEMPIO CLINICO